 Définition
Définition
Une fausse couche précoce (FCP) est définie par l'expulsion spontanée d'une grossesse intra-utérine de moins de 14 SA. Une fausse couche tardive (FCT) est définie par l’expulsion spontanée d’une grossesse entre 14 SA et 22 SA. Au delà de ce terme on parle d’un accouchement prématuré.
La fréquence des fausses couches précoces dans la population générale est d’environ 12 à 15 % des grossesses. La plupart d’entre elles ont lieu avant 12 semaines de grossesse.
Fausses couches spontanées à répétition : il s'agit là de la survenue de 3 fausses couches spontanées consécutives avant 14 SA (semaines d'aménorrhée). Sa fréquence est de 1 à 3 % des des couples fertiles.
Facteurs de risque
Certains facteurs favorisent la survenue d’une fausse couche spontanée :
- Age maternel ≥ 36 ans ;
- Antécédent de fausse couche spontanée ;
- Antécédent de mort fœtale in utero ;
- Maladie maternelle chronique : lupus, diabète, fibromes ;
- Malformation congénitale utérine ;
- Béance cervico-isthmique ;
- Obésité avec un IMC ≥ 30 ;
- Hypothyroïdie ; présence d'anticoprs anti-thyroïdiens (anti TPO, anti-TG) ;
- Endométrite chronique ;
- Tabagisme maternel ;
- Carence en vitamines B9, B12 et hyperhomocystéinémie ;
- Consommation de plus d'une tasse de café par jour ;
- Aneuploödies embryonaires ;
- Anomalies chromosomiques parentales ;
- Stress.
Signes cliniques - Symptômes
Les symptômes les plus fréquents correspondent à la survenue de pertes vaginales brunes puis rouges vifs, associées à des douleurs utérines à type de contractions.
L’arrêt d’une grossesse peut passer inaperçu et être découvert lors de l’échographie systématique du premier trimestre effectuée à 12 semaines d’aménorrhée. A l’inverse, la survenue de pertes brunes ou rouges vifs ne veut pas forcément dire l’arrêt de la grossesse.
L’interruption de la grossesse s’accompagne souvent d’un arrêt des signes de grossesse (nausées, tension mammaire). Là aussi, la disparition isolée des signes de grossesse (non accompagnée de saignement) ne veut pas forcément dire l’arrêt de la grossesse.
L’expulsion de la grossesse se manifeste par l’augmentation des douleurs et de l’abondance des saignements. Après l’expulsion, les douleurs diminuent ainsi que les saignements. Un petit saignement peut ensuite persister pendant plusieurs jours (une à deux semaines).
Évolution
L’évolution d’une fausse couche est variable en fonction de sa forme clinique :
Menace de fausse couche
- Présence de signes clinique d’une fausse couche : saignement provenant du col utérin, douleurs utérines à type de contractions plus ou moins prononcées
- La grossesse est toujours évolutive (activité cardiaque embryonnaire présente à l’échographie)
- Il existe un décollement de taille variable de l’œuf, du trophoblaste ou du placenta.
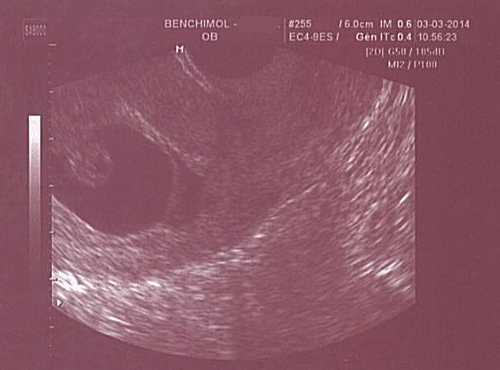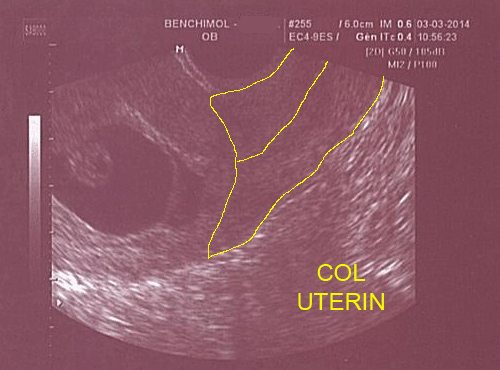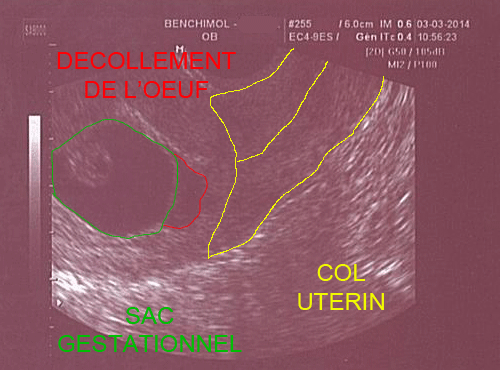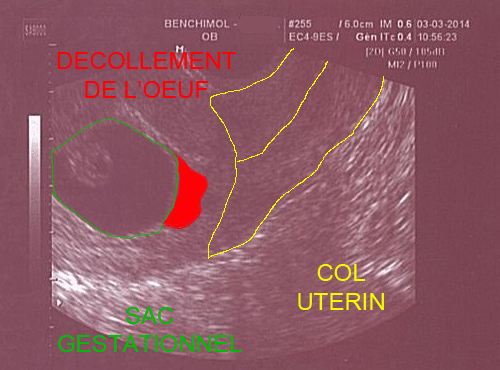
Décollement du pôle inférieur de l'oeuf
L’évolution d’une menace de fausse couche peut être favorable, en fonction de l’abondance du saignement, de la taille du décollement et de sa cause. Les symptômes peuvent alors régresser progressivement.
L’évolution peut être défavorable, provoquant alors une véritable fausse couche avec l’expulsion de la grossesse.
Une échographie de contrôle est habituellement effectuée une fois par semaine afin d’apprécier l’évolution de la grossesse.
Fausse couche incomplète - Rétention trophoblastique
L’expulsion de l’œuf, du trophoblaste ou du placenta est partielle. Les saignement continuent de façon plus ou moins abondante, parfois accompagnés de débris ovulaires. Les contractions utérines se poursuivent de façon variable, prolongée et anormale. L’échographie pelvienne retrouve la présence de débris dans la cavité utérine.
Fausse couche complète
L’utérus est totalement évacué après l’expulsion. L’abondance des saignements et l’intensité des douleurs diminuent puis s’arrêtent en l’espace de quelques heures. L’échographie pelvienne retrouve une ligne de vacuité utérine. C’est le cas le plus fréquent.
Fausse couche hémorragique
La fausse couche s’accompagne de saignement très abondant pouvant nécessiter un curetage hémostatique de sauvetage maternel (permettant d’arrêter l’hémorragie). C’est une situation assez exceptionnelle.
Fausse couche septique
La fausse couche s’accompagne de signes d’infection utérine avec une fièvre, des douleurs utérines et des pertes sales provenant de l’endocol. C’est une situation rare, observée essentiellement dans les formes négligées ou lors d’un avortement provoqué illégal.
Diagnostic
Examen clinique
Les signes cliniques d’une fausse couche spontanée sont souvent très évocateurs :
- Notion de grossesse (retard de règles, test de grossesse positif ou échographie montrant la présence d’une grossesse intra-utérine).
- Métrorragies (saignement génital) rouges +/- abondantes, provenant du col de l’utérus (examen au spéculum). L’orifice externe du col utérin est entrouvert.
- Douleur pelvienne à type de contractions utérines.
Mais seuls les examens complémentaires permettent de confirmer le diagnostic avec certitude. Une démarche diagnostique rigoureuse est importante car une erreur peut être lourde de conséquences.
Examens complémentaires
Échographie pelvienne
C’est l’examen de référence pour confirmer le diagnostic. Dans certaines situations le diagnostic est évident :
- Visualisation d’un embryon d’une certaine taille mais sans activité cardiaque, témoigne de l’arrêt de la grossesse.
- La disparition d’un sac gestationnel précédemment vu (vacuité utérine) ou sa visualisation en cours d’expulsion.
Lorsque le diagnostic est douteux, il est parfois nécessaire de refaire une échographie à quelques jours d’intervalle.
β-HCG plasmatiques
Le dosage des β-HCG plasmatiques se fait par une prise de sang. Ce dosage n’a pas d’intérêt lorsque la grossesse est visible à l’échographie.
A l’inverse, il prend toute son importance en cas de métrorragies et lorsque la grossesse n’est pas visible à l’échographie. Les résultats sont obtenus en moins d’une heure. Quelques règles biologiques permettent d’orienter le médecin vers le diagnostic :
- Un test positif confirme la présence d’une grossesse, sans indiquer son siège (intra ou extra-utérin) ni son évolutivité (grossesse arrêtée ou grossesse évolutive)
- Une grossesse mono embryonnaire normalement évolutive, double le taux des β-HCG plasmatiques toutes les 48 heures. Une chute du taux est en faveur d’une fausse couche spontanée complète ou vers un avortement tubo-péritonéal d’une grossesse extra-utérine. La stagnation du taux oriente vers une GEU ou bien vers une grossesse arrêtée, sans indiquer son siège (intra ou extra-utérin).
- Le doublement du taux des β-HCG plasmatiques n’exclue ni une fausse couche spontanée, ni une GEU, ni une grossesse arrêtée (les β-HCG plasmatiques sont sécrétées par les cellules trophoblastiques du sac gestationnel qui sont vivantes même si l’embryon est mort)
- Une grossesse mono embryonnaire intra-utérine normalement évolutive est souvent visible à l’échographie endo-vaginale à partir d’un taux à 800 - 1000 mUI/ml (ou de trois semaines de grossesse). Une grossesse multiple (gémellaire ou plus) intra-utérine normalement évolutive n’est visible qu’à partir de 1500 – 2000 mUI/ml.
Pour toutes ses raisons, l’analyse de la cinétique des β-HCG plasmatiques est souvent nécessaire, toutes les 48 heures, afin de préciser le diagnostic. Les dosages doivent être effectués de préférence dans le même laboratoire et communiqués immédiatement au médecin.
Le diagnostic n’est parfois pas porté dès la première consultation, mais après la répétition des prises de sang et des échographies à plusieurs jours d’intervalle. La répétition des dosages sanguins quantitatifs des β-HCG plasmatiques permet d’établir une courbe de cinétique. La répétition des échographies pelviennes permet d’éliminer la présence d’une grossesse intra-utérine évolutive ou d’une grossesse extra-utérine.
Diagnostic différentiel
Plusieurs affections peuvent présenter des signes cliniques ressemblant à ceux d’une fausse couche spontanée :
- Grossesse extra-utérine ;
- Grossesse molaire ;
- Grossesse évolutive avec menace de fausse couche ou décollement trophoblastique ;
- Erreur de terme avec l’impression d’une grossesse arrêtée à l’échographie (alors qu’il s’agit simplement d’une grossesse plus jeune que prévu) ;
- Salpingite aigue ou chronique, endométrite ;
- Rupture d’un kyste ovarien, torsion d’annexe ;
- Lésion bénigne ou maligne du col utérin ou du vagin (polype, fibrome, cancer etc.).
Les causes
A l'heure qu'il est, il n'est pas recommandé en France de réaliser un bilan de fausses couches à répétition devant un antécédent de deux fausses couches, car dans ce cas, la probabilité de trouver une explication est rare et celle d'avoir un enfant lors d'une troisième grossesse est élevée.
Les fausses couches précoces sont souvent liées à une cause ovulaire. Les fausses couches tardives sont souvent liées à une cause utérine.
La répartition des causes parmi la population présentant des fausses couches à répétition :
- Près de 50 % des fausses couches à répétition sont liées à une anomalie chromosomique de l’œuf. Les anomalies chromosomiques représentent la principale cause de fausses couches spontanées avant 12 semaines d’aménorrhée. Une anomalie de division des chromosomes de l’œuf abouti a sa non viabilité et a son expulsion. Il peut s’agir d’anomalie de nombre (94 %) (triploïdie (20 %), tétraploïdie, trisomie (54%), monosomie X (20 %) etc, pas ou peu de risque de récidive) ou d’anomalies de structure déséquilibrées (6 %) (risque de récidive car héritée dans la moitiée des cas de l'un des parents, porteur d'une anomalie équilibrée).
- Endométrite ;
- Un syndrome infectieux maternel fébrile : Grippe, Listéria, Toxoplasmose, Cytomégalovirus, vaginose bactérienne, Syphilis ;
- Certains médicaments, radiations ionisantes ;
- Malformation congénitale de l’utérus, utérus cloisonné, utérus Distilbène, hypoplasie utérine, fibromes utérins, synéchie utérine ;
- Maladies endocriniennes : diabète, hypothyroïdie, syndrome des ovaires polykystiques ;
- Béance cervico-isthmique (concerne essentiellement les fausses couches tardives, après 15 semaines d’aménorrhée) ;
- Insuffisance ovarienne précoce ;
- Thrombophilie héréditaire ;
- Maladie auto-immune : Syndrome des antiphospholipides (SAPL), lupus, autres maladies auto-immunes ;
- Carences en vitamines B9, B12, D, hyperhomocystéinémie, tabac, cféine, stress.
Traitement
Lorsqu’il s’agit d’une menace de fausse couche avec un embryon toujours vivant et sans signes de gravité :
- Repos ;
- Antispasmodiques et antalgiques ;
- Arrêt de travail ;
- Cerclage en cas de béance cervico-isthmique.
Parfois, une hospitalisation est nécessaire.
Lorsque la grossesse est arrêtée, il n’y a malheureusement plus rien à faire. Il s’agit dans ce cas d’évacuer la grossesse pour éviter une hémorragie ou une infection utérines.
Trois options sont possibles, en fonction du terme de la grossesse (avant ou après 7 semaines d’aménorrhée), du désir de la patiente et de son état clinique :
- Expectative ;
- Traitement médicamenteux ;
- Curetage aspiratif.
Expectative
Cette option est habituellement choisie lorsque l’œuf est de petite taille ; que les saignements ont déjà débuté ou lorsque l’œuf a déjà été expulsé.
Traitement médicamenteux
Cette option est habituellement choisie lorsque l’œuf est de petite taille ; que les saignements n’ont pas encore débuté ou lors de l’absence d’expulsion après quelques jours d’expectative. La prise de comprimés de prostaglandines (misoprostol) par voie orale ou par voie vaginale permet l'expulsion de la grossesse dans environ 80 % des cas.
Curetage aspiratif
Cette option est habituellement choisie lorsque l’œuf est de grande taille ; lors de l’absence d’expulsion après un traitement médicamenteux ; lors d’une fausse couche hémorragique, quelque soit le terme de la grossesse ou simplement si la patiente refuse l’expectative ou le traitement médicamenteux pour raisons psychologiques.
Il s’agit d’une intervention pratiquée sous anesthésie générale, généralement en ambulatoire (hospitalisation de quelques heures). Le gynécologue effectue généralement une aspiration du contenu de l’utérus à l’aide d’une canule, puis vérifie la vacuité utérine à l’aide d’une curette mousse.
Lors d’un curetage, les débris ovulaires sont habituellement analysés en anatomopathologie afin de rechercher une anomalie histologique de l’œuf. Il est impossible de pratiquer un caryotype sur ces débris ovulaires.
Lorsque le groupe sanguin de la patiente est de Rhésus négatif et à fortiori si le conjoint est de Rhésus positif, une injection de gammaglobulines anti-D doit être effectuée par voie intraveineuse, dans les 3 jours suivant le début du saignement ou de l’expulsion. Cette injection d’anticorps a pur but d’éviter la production d’anticorps dans le sang maternel (agglutinines), dirigés contre les globules rouges d’un embryon de Rhésus positif. L’absence de cette injection pourrait provoquer une incompatibilité Rhésus foeto-maternelle lors des grossesses ultérieures.
Une contraception par pilule peut être prescrite dès le lendemain du curetage, pour une durée de deux à trois mois si une nouvelle grossesse est envisagée. Elle permet la régénération de la muqueuse utérine.
Un contrôle échographique est habituellement demandé deux à trois semaines après l’expulsion ou après le curetage. Son objectif est de vérifier la vacuité utérine et l’absence de résidus ovulaires.
Les règles surviennent d’une façon variable, quelques semaines après l’expulsion de l’œuf (quatre à six semaines en moyenne). En cas de retard de règles, il peut s’agir d’une nouvelle grossesse ou de la présence d’une synéchie utérine.
Support psychologique
Peut être efficace en cas de fausses couches à répétition innexpliquées.
Fertilité après une fausse couche spontanée
La survenue d’une fausse couche spontanée est un évènement relativement fréquent. Il n’implique pas la recherche d’une cause particulière. On parle de « fausses couches spontanées à répétition » à partir de trois fausses couches successives.
C’est après trois fausses couches, qu’un bilan complet est demandé car dans ces cas il est fréquent d’en retrouver la cause.
Les chances d'obtenir une grossesse menée à terme en dehors de tout traitement et après 3 FCS sont d'environ 60 %.
Lorsqu'une cause est retrouvée aux fausses couches à répétition, leur traitement préventif est celui de la cause.
L'enchainement d'une nouvelle grossesse après une fausse couche spontanée est possible. Certains gynécologues recommandent une contraception pendant 2 à 3 mois avant d'envisager une nouvelle grossesse. En l'absence de survenue de règles (aménorrhée) 5 à 6 semaines après une fausse couche ou un curetage, faites un test de grossesse !
Aspects psychologiques d’une fausse couche spontanée
La survenue d’une fausse couche spontanée est souvent vécue comme une forte déception, comme une expérience douloureuse. Cette déception est d’autant plus marquée que la femme est jeune, et qu’elle n’a pas encore d’enfants. Plus la grossesse a été désirée et investie sentimentalement, plus la déception est grande. De la même façon, la crainte d’une deuxième fausse couche est accentuée lors de la survenue d’une nouvelle grossesse, essentiellement lors de la « date anniversaire ». Dans la majorité des cas, il s’agit d’un accident de parcours isolé et les grossesses suivantes se déroulent tout à fait normalement.
Bilan à faire en cas de fausses couches précoces à répétition
Sources
CNGOF 2014