 Définition
Définition
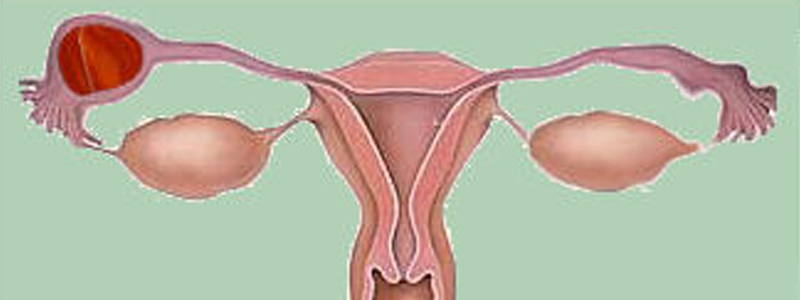
Il s’agit d’une grossesse implantée en dehors de la cavité utérine, appelée également grossesse ectopique.
La fréquence des grossesses extra-utérines est d'environ 0,5 % des grossesses. Dans ce cas, l’œuf fécondé (ou embryon) peut s’implanter au niveau :
- d'une trompe utérine ;
- d'un ovaire ;
- de la cavité abdominale ;
- du col utérin.
La grossesse extra-utérine constitue la première cause de mortalité maternelle au premier trimestre de la grossesse dans les pays industrialisés.
Le diagnostic précoce d’une grossesse extra-utérine permet d’éviter sa rupture ; d’éviter la mise en jeu du pronostic vital de la femme enciente ; de bénéficier d’un traitement conservateur de la trompe et de préserver sa fertilité.
Mécanisme - Physiopathologie
L’embryon né de la fécondation de l’ovule (cellule sexuelle féminine) par le spermatozoïde (cellule sexuelle masculine). Cette fécondation s’effectue généralement dans la portion distale de la trompe utérine ou dans la cavité péritonéale. L’embryon ainsi formé, migre dans la trompe utérine vers la cavité utérine. Il s’implante dans le fond utérin six jours après la fécondation.
L’implantation d’une grossesse en dehors de la cavité utérine est le plus souvent liée à une anomalie de la perméabilité des trompes utérines ou à une anomalie de leur mobilité. Tout processus qui retarde la migration embryonnaire augmente le risque de grossesse extra-utérine.
Lorsque les trompes utérines présentent une anomalie, la migration de l’œuf s’arrête trop tôt. L’embryon s’implante alors le 6ème jour, dans la muqueuse tubaire (muqueuse de la trompe) ou dans la cavité péritonéale. Lorsque l’œuf s’implante dans la trompe, il se développe dans une petite cavité rétrécie. Par manque de place, l’œuf se décolle et provoque un saignement dans la trompe (hématosalpinx). Ce saignement se manifeste par un saignement génital peu abondant, de couleur sépia (marron). Il s’accompagne de douleur pelvienne. La plupart du temps l’embryon fini par mourir, mais les cellules environnantes (cellules trophoblastiques) poursuivent leur évolution. En l’absence de traitement, la trompe fini par se rompre : c’est la grossesse extra-utérine rompue.
Facteurs de risque
Certains facteurs de risque permettent d’expliquer l’anomalie de perméabilité ou de mobilité des trompes utérines :
- Antécédent de maladie sexuellement transmissible (Chlamydiae Trachomatis, Mycoplasme Hominis, Gonocoque), parfois passée inaperçue ;
- Antécédent de salpingite (infection des trompes utérines) ;
- Antécédent de curetage ou d’interruption volontaire de grossesse (IVG) par aspiration ;
- Le tabagisme, qui réduit la mobilité des cils situés dans les trompes utérines ;
- Antécédent de grossesse extra-utérine ;
- Antécédent de chirurgie pelvienne, de chirurgie tubaire (plastie tubaire) ou d’adhérences péritonéales ;
- Exposition in utero au Distilbène (DES syndrome) ;
- Traitement de stimulation de l’ovulation (fécondation in vitro, ICSI) ;
- Endométriose ;
- Pilule contraceptive micro progestative, pilule du lendemain ;
- Le stérilet n’augmente pas le risque, mais n’empêche pas la survenue d’une grossesse extra-utérine.
Moins de 50 % des femmes porteuses d’une GEU présentent l'un de ces facteurs de risque.
Localisations
En fonction du siège anatomique de la grossesse extra-utérine et par ordre de fréquence, on distingue :
|
Grossesse ampullaire (dans l’ampoule de la trompe utérine, c’est le siège de loin le plus fréquent) |
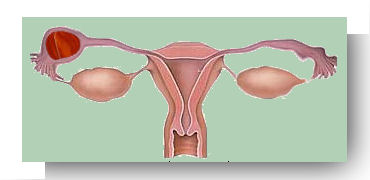 |
|
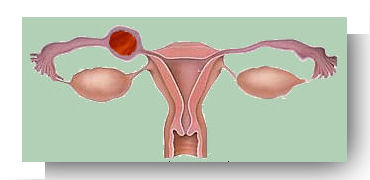
Grossesse isthmique (dans l’isthme de la trompe utérine) |
 |
|
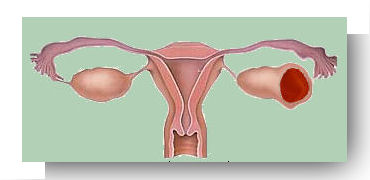
Grossesse ovarienne (dans ou sur un ovaire) |
 |
|
Grossesse abdominale (implantée dans la cavité péritonéale) |
|
|
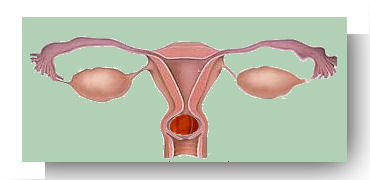
Grossesse cervicale (grossesse implantée dans le canal endocervical du col utérin) |
 |
|
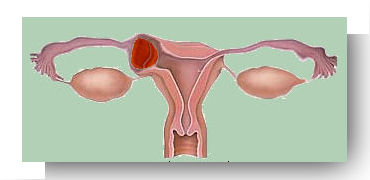
Grossesse interstitielle (dans la portion interstitielle ou intra utérine de la trompe utérine) |
 |
L’association d’une grossesse intra-utérine à une grossesse extra-utérine est appelée grossesse hétérotopique. Une grossesse hétérotopique peut s’observer lors d’un transfert de plusieurs embryons en cours de fécondation in vitro, lors d’une insémination intra utérine ou lors d’une stimulation de l’ovulation.
Signes cliniques - Symptômes
Aucun symptôme n’est spécifique d’une grossesse extra-utérine. La présence d’un de ces symptômes ne signifie pas forcément la présence d’une grossesse extra-utérine. L’existence de facteurs de risques de grossesse extra-utérine augmente la probabilité de grossesse extra-utérine. Certains signes peuvent parfois manquer au tableau clinique global. Chaque signe a une valeur plus ou moins probante :
- Retard de règles ;
- Métrorragies (saignement génital), peu abondantes, de couleur sépia (marron) ;
- Douleur pelvienne latéralisée (bas du ventre), d’intensité variable, irradiant à l’épaule, d’apparition progressive ou brutale, en coup de poignard ;
- En l’absence de traitement : rupture de la trompe utérine avec des signes d’hémorragie interne et d’un état de choc ;
- Malaise ;
- Forme pseudo-abortive, pouvant simuler une fausse couche spontanée, avec l’expulsion de nombreux débris correspondant à l’endomètre décidualisé (c'est la "caduque", épaississement de l’endomètre sous l’effet de l’a Progestérone, sécrétée par le corps jaune) ;
- Absence de retard de règles, mais les règles sont d’aspect ou d’abondance inhabituels.
Évolution
Différentes évolutions d’une grossesse extra-utérine sont possibles :
-
Évolution progressive ou brutale, avec la rupture de l’organe portant la grossesse (le plus souvent une trompe utérine, mais aussi une corne utérine, un ovaire, le col utérin etc…). Cette rupture est responsable d’une hémorragie interne avec l’installation d’un état de choc pouvant être mortel en l’absence de traitement ;
- Avortement tubo-péritonéal : la grossesse peut être avortée dans la cavité péritonéale (cavité abdominale). Là, elle peut soit se résorber progressivement, soit s’enkyster progressivement (« hématocèle enkystée »), soit se greffer sur un organe de voisinage et poursuivre son évolution (ovaire, intestin grêle, côlon, péritoine etc…).
Diagnostic
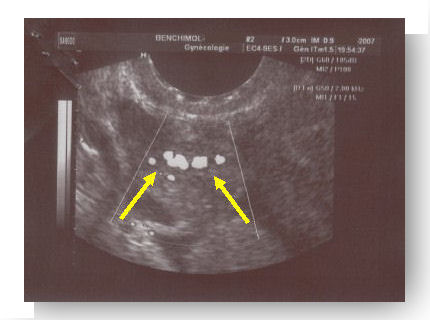
Les signes cliniques d’une grossesse extra-utérine sont souvent trompeurs. C’est pour cette raison, qu’au moindre doute clinique, un test de grossesse et une échographie pelvienne sont recommandés. Les signes échographiques sont souvent des signes indirects, trompeurs également. Une erreur diagnostique peut être lourde de conséquences.
Le diagnostic n’est souvent pas porté dès la première consultation, mais après la répétition des prises de sang et des échographies à plusieurs jours d’intervalle. La répétition des dosages sanguins quantitatifs des β-HCG plasmatiques (Béta HCG) permet d’établir une courbe de cinétique. La répétition des échographies pelviennes permet d’établir le diagnostic et d’apprécier la présence de signes de gravité d’une grossesse extra-utérine.
Examen clinique
L’examen clinique peut être très variable. Les différents signes peuvent être plus ou moins présents, plus ou moins intenses :
- Douleur à la palpation pelvienne, latéralisée à droite ou à gauche ;
- Douleur latéralisée au toucher vaginal. Utérus douloureux à la mobilisation. Palpation d’une petite masse latéro-utérine douloureuse au toucher vaginal.
Examens complémentaires
β-HCG plasmatiques
Le dosage des β-HCG plasmatiques se fait par une prise de sang. S’il existe une forte suspicion de GEU ou s’il existe des signes de gravité, il doit être effectué en urgence. Les résultats sont obtenus en moins d’une heure. Quelques règles biologiques permettent d’orienter le médecin vers le diagnostic (courbe de cinétique des β-HCG plasmatiques) :
- Un test positif confirme la présence d’une grossesse, sans indiquer son siège (intra ou extra-utérin) ni son évolutivité (grossesse arrêtée ou grossesse évolutive) ;
- Une grossesse mono embryonnaire normalement évolutive, double le taux des β-HCG plasmatiques toutes les 48 heures. Une chute du taux est en faveur d’une fausse couche spontanée complète ou vers un avortement tubo-péritonéal. La stagnation du taux oriente vers une GEU ou bien vers une grossesse arrêtée, sans indiquer son siège (intra ou extra-utérin) ;
- Le doublement du taux des β-HCG plasmatiques n’exclut ni une GEU, ni une fausse couche spontanée, ni une grossesse arrêtée (les β-HCG plasmatiques sont sécrétées par les cellules trophoblastiques du sac gestationnel qui sont vivantes même si l’embryon est mort) ;
- Une grossesse mono embryonnaire intra-utérine normalement évolutive est souvent visible à l’échographie endo-vaginale à partir d’un taux à 800 - 1000 mUI/ml (ou de trois semaines de grossesse). Une grossesse multiple (gémellaire ou plus) intra-utérine normalement évolutive n’est visible qu’à partir de 1500 - 2000 mUI/ml.
Pour toutes ses raisons, l’analyse de la cinétique des β-HCG plasmatiques est souvent nécessaire, toutes les 48 heures, afin de préciser le diagnostic. Les dosages doivent être effectués de préférence dans le même laboratoire et communiqués immédiatement au médecin.
Échographie pelvienne
L’échographie pelvienne retrouve le plus souvent des signes indirects de grossesse extra-utérine :
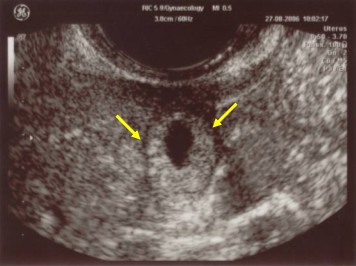
- Vacuité utérine (l’utérus est vide) ou présence d’un pseudo sac gestationnel (image construite par le sang présent dans l’utérus) ;
- Hématosalpinx (présence d’une collection sanguine dans une trompe utérine. Ce signe échographique est présent dans 80 % des GEU) ;
-
Épanchement sanguin dans le cul de sac de Douglas (présence d’un épanchement liquidien dans la région la plus déclive de l’abdomen, située derrière l’utérus).
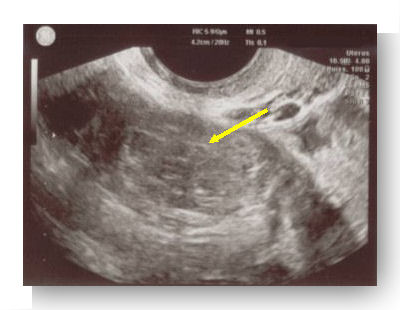
Plus rarement, l’échographie retrouve des signes directs et alors formels de grossesse extra-utérine :
- Présence d’un sac gestationnel extra-utérin, parfois avec une vésicule ombilicale ou un embryon mort ou vivant (ce signe échographique ne concerne que 10 à 20 % des GEU).
L’échographie recherche la présence de signes de gravité de la grossesse extra-utérine. La présence de ces signes intervient dans le choix thérapeutique qui sera fait par le médecin :
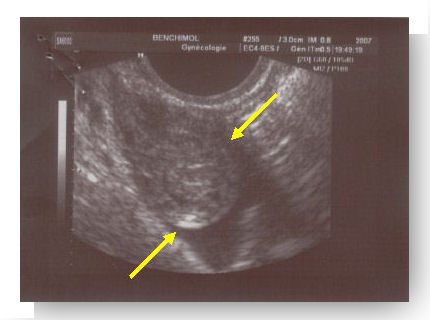
- La présence et l’a taille d’un hémopéritoine (épanchement sanguin dans la cavité abdominale. Ce signe est présent dans 65 % des GEU mais également dans 25 % des grossesses intra-utérines) ;
- La présence et la taille d’un hématosalpinx (collection sanguine dans une trompe utérine) ;
- La présence et la taille d’un sac gestationnel extra-utérin (évaluation de l’âge gestationnel et de l’évolutivité de la grossesse).
|
Sac extra-utérin |
Pseudo sac gestationnel |
Piège : corps jaune |
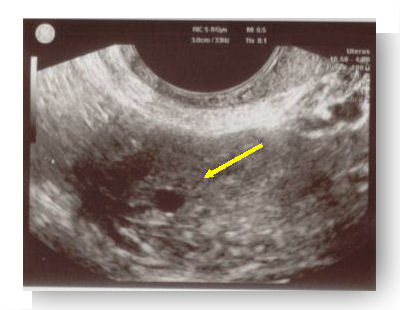 |
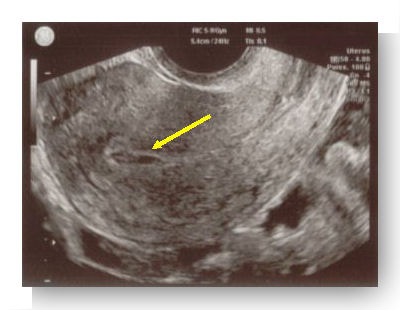 |
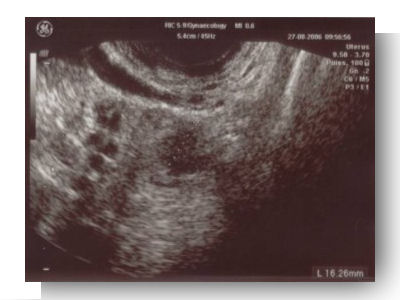 |
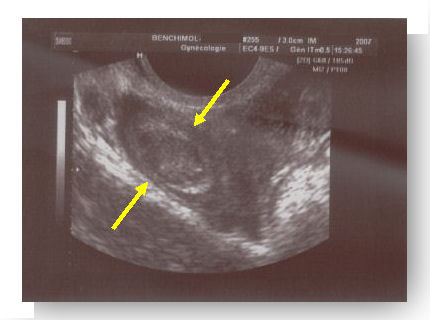 |
||
|
Hématosalpinx |
Doppler positif +++ |
Curetage
Dans certains cas de difficulté diagnostique, un curetage de la cavité utérine (éventuellement à la pipelle de Cormier) permet de rechercher des villosités choriales (cellules de la grossesse). La présence de villosités choriales dans l’utérus confirme le caractère intra-utérin de la grossesse. Leur absence oriente vers une GEU sans pour autant confirmer le diagnostic formellement.
Diagnostic différentiel
Plusieurs affections peuvent présenter des signes cliniques ressemblant à ceux d’une grossesse extra-utérine et être à l'origine d'une erreur diagnostique :
- Fausse couche précoce ;
- Grossesse molaire ;
- Salpingite aigue ou chronique ;
- Appendicite aigue ;
- Rupture d’un kyste ovarien, torsion d’annexe ;
- Cystite, colique néphrétique ;
- Grossesse normale avec menace de fausse couche.
Traitement de la grossesse extra-utérine
Fertilité après grossesse extra-utérine
Après une GEU, le risque de récidive est d’environ 10 à 20 %. Ce taux est identique, que le traitement soit conservateur ou radical (GEU controlatérale). Ce taux dépend de l’état de la trompe controlatérale : trompe normale ou abîmée. Le taux de grossesse intra-utérine après une GEU est d’environ 50 %.
La fertilité après une GEU dépend également des autres facteurs d’infertilité ainsi que de l’âge de la femme.
L’augmentation du risque de récidive d’une GEU implique une consultation précoce, dès le début d’une prochaine grossesse, afin de s’assurer par prise de sang et par échographie de sa bonne localisation intra-utérine.
Quand consulter le gynécologue ?
- J'ai un antécédent de grossesse extra-utérine et je viens d'apprendre que je suis enceinte ;
- Je suis en début de grossesse et je présente des métrorragies (saignement d'origine génitale) ou des douleurs pelviennes qui me semblent anormales ;
- J'ai un retard de règles anormal, après l'oublie d'une pilule contraceptive ou sous stérilet.